CHE COS’È L’ERNIA DEL DISCO?
L’ernia del disco è il massimo livello di degenerazione del disco posto tra due vertebre.
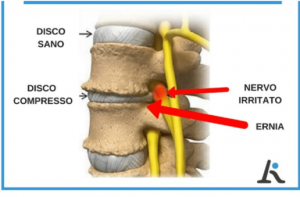 Il disco intervertebrale è un anello fibrocartilagineo che connette due vertebre adiacenti. La parte interna del disco detta “NUCLEO POLPOSO” è gelatinosa, mentre, la parte esterna è costituita da anelli fibrosi che contengono il nucleo e lo mantengono nella sua posizione tra le vertebre.
Il disco intervertebrale è un anello fibrocartilagineo che connette due vertebre adiacenti. La parte interna del disco detta “NUCLEO POLPOSO” è gelatinosa, mentre, la parte esterna è costituita da anelli fibrosi che contengono il nucleo e lo mantengono nella sua posizione tra le vertebre.
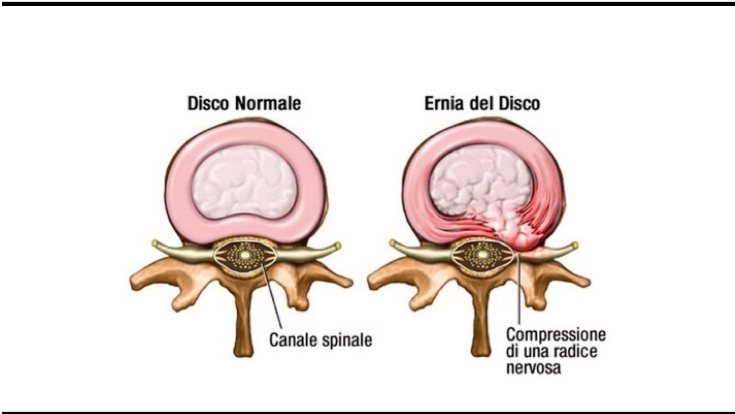
Il disco intervertebrale può essere schiacciato, diminuendo di altezza. In tal caso, il nucleo polposo può spostarsi in periferia e fuoriuscire.
Se il disco è ancora integro ed ancora svolge la sua funzione di “ammortizzatore”, contenendo il nucleo polposo fuoriuscito dai suoi margini anatomici, si parla di PROTRUSIONE o BULGING DISCALE.
Se, invece, il nucleo fuoriesce si parla di ERNIA. L’ernia può essere contenuta se le fibre più esterne del disco sono ancora integre e trattengono il nucleo, viceversa, diventa espulsa.
L’ernia del disco è una patologia molto diffusa tra i 30 e i 50 anni, soprattutto nei paesi industrializzati. I fattori di rischio sono:
- lavori sedentari;
- inattività fisica;
- lavori con elevato impegno fisico, soprattutto se comportano sollevamento manuale di carichi;
- sovrappeso;
- alta statura;
- guida prolungata;
- gravidanze.
La sede in cui si manifesta più frequentemente è la zona lombare poiché maggiormente sottoposta a stress meccanico.
ANATOMIA DELLA COLONNA VERTEBRALE
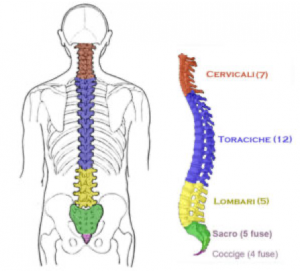 La colonna vertebrale è una struttura ossea composta da 33-34 vertebre.
La colonna vertebrale è una struttura ossea composta da 33-34 vertebre.
Percorre verticalmente il centro della schiena, ospita e protegge il midollo spinale che, insieme all’encefalo forma il Sistema Nervoso Centrale.
Dall’alto verso il basso si distinguono 5 segmenti: cervicale, toracico, lombare, sacrale e coccigeo.
Tutte le vertebre presentano: un CORPO VERTEBRALE, un ARCO VERTEBRALE POSTERIORE costituito da DUE PEDUNCOLI (raccordo tra l’arco vertebrale ed il corpo), un foro compreso tra l’arco e il corpo chiamato FORO VERTEBRALE, un segmento osseo ricurvo da peduncolo a peduncolo detto LAMINA, una prominenza al centro del bordo esterno dell’arco chiamata PROCESSO SPINOSO, una prominenza per ogni lato esterno dell’arco vertebrale detto PROCESSO TRASVERSO, due FORI INTERVERTEBRALI adibiti al passaggio dei nervi spinali.
Le radici dei nervi spinali sono costituite da una radice anteriore (o “motrice”) e da una posteriore (o “sensitiva”), pertanto, quelli spinali sono nervi misti e costituiscono il Sistema Nervoso Periferico.
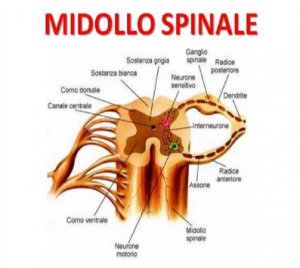 Ogni nervo spinale innerva una specifica area di cute del corpo (“dermatomero”) e la componente motoria controlla, invece, il movimento dei muscoli.
Ogni nervo spinale innerva una specifica area di cute del corpo (“dermatomero”) e la componente motoria controlla, invece, il movimento dei muscoli.
Tra le patologie dei nervi spinali vi sono fenomeni infiammatori o irritativi a loro carico, dovuti alla compressione o vere e proprie lesioni (protrusioni o ernie).
Il tratto lombare è formato da 5 vertebre e a tale livello termina il midollo spinale (tra L1 d L2) ed inizia la cauda equina.
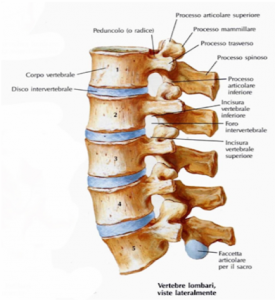 Le vertebre lombari hanno delle caratteristiche peculiari: un corpo vertebrale più voluminoso, i due peduncoli e la lamina si presentano come due lunghe formazioni ossee, inoltre, dall’arco vertebrale hanno origine due processi articolari superiori ed inferiori. Il processo spinoso è corto ma molto largo, i processi trasversi, invece, sono lunghi e sottili. Entrambi sono punto di inserzione di muscoli e legamenti.
Le vertebre lombari hanno delle caratteristiche peculiari: un corpo vertebrale più voluminoso, i due peduncoli e la lamina si presentano come due lunghe formazioni ossee, inoltre, dall’arco vertebrale hanno origine due processi articolari superiori ed inferiori. Il processo spinoso è corto ma molto largo, i processi trasversi, invece, sono lunghi e sottili. Entrambi sono punto di inserzione di muscoli e legamenti.
QUALI SONO I SINTOMI?
L’ernia del disco lombare, esclusi i casi asintomatici, provoca un dolore intenso alla schiena:
la LOMBALGIA.
 Quest’ultima non è causata dall’ernia in sé quanto invece dalla lesione di una piccola, talvolta piccolissima, struttura della colonna vertebrale.
Quest’ultima non è causata dall’ernia in sé quanto invece dalla lesione di una piccola, talvolta piccolissima, struttura della colonna vertebrale.
In genere l’ernia e, quindi, il dolore compare quando ci si rialza da una posizione di flessione anteriore con associata una rotazione. In questo modo si spinge posteriormente il nucleo del disco intervertebrale che si infila nella precedente lesione dell’anulus e fuoriesce.
Se la fuoriuscita del nucleo è importante si può avere la compressione della radice nervosa corrispondente. La più comune ernia lombare, L4-L5, comprime la radice di L5 e S1 a seconda se è mediale o laterale. In caso di compressione a livello di L4-L5 o L5-S1 si ha LOMBOSCIATALGIA, ovvero, un quadro di dolore irradiato lungo il decorso del nervo sciatico, dal gluteo alla parte posteriore della coscia e postero-laterale della gamba, fino alla caviglia, formicolio, senso di debolezza ed indolenzimento lungo la zona di passaggio del nervo.
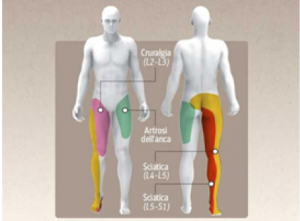
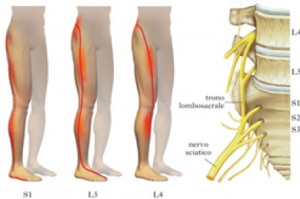
Tuttavia, la sciatica è dovuta ad un’infiammazione del NERVO SCIATICO che viene compresso, oppure, ad una irritazione della radice del nervo coinvolto.
Nel caso in cui si hanno ernie del tratto superiore della colonna lombare (L2-L3-L4) con conseguente compressione delle radici corrispondenti si parla di CRURALGIA, con associato dolore irradiato nella parte anteriore o antero-interna della coscia.
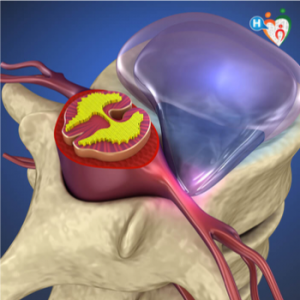
La compressione o l’irritazione della radice porta alla sofferenza di uno o più nervi spinali e tale condizione è detta RADICOLOPATIA e può essere dovuta a:
– ERNIA DEL DISCO
– STENOSI DEL FORO INTERVERTEBRALE
– STENOSI DEL CANALE SPINALE
– TUMORE SPINALE
Quindi, in presenza di lombalgia è bene prestare particolare attenzione e rivolgersi ad un medico specialista in caso di presenza di alcuni sintomi che rientrano nelle RED FLAGS:
- DEFICIT NEUROLOGICO ESTESO E/O PROGRESSIVO CON PARESI DELL’ARTO INFERIORE, SPECIE NEL SOLLEVARE IL PIEDE O LE DITA DEL PIEDE;
- CRAMPI IN PROFONDITÀ (polpaccio e zona tibia);
- DEBILITAZIONE IMPORTANTE DOVUTA AL DOLORE INTENSO E PERSISTENTE;
- DOLORE INGRAVESCIENTE, CONTINUO, A RIPOSO E NOTTURNO;
- RECENTI TRAUMI CHE POSSONO AVER PEGGIORATO LA PRECEDENTE CONDIZIONE;
- OBBLIGATORIETA’ AD ASSUMERE PER LUNGO TEMPO CORTISONICI;
- SINDROME DELLA CAUDA EQUINA CON ANESTESIA A SELLA NELLA REGIONE PERINEALE, RITENZIONE O INCONTINENZA URINARIA E/O FECALE;
- IPOSTENIA BILATERALE DEGLI ARTI INFERIORI CON DEFICIT DELLA DEAMBULAZIONE.
Tuttavia, si distinguono 3 fasi della sintomatologia:
- FASE ACUTA: fino a 6 settimane;
- FASE SUBACUTA: da 6 a 12 settimane;
- FASE CRONICA: da 12 settimane in poi.
La lombalgia non causata da patologie discali ma da sovraccarico funzionale e, quindi, di natura muscolare, in genere si risolve spontaneamente entro 4 settimane fino a 6 mesi nel 95% dei casi. Il problema è che nel 60% dei casi si ha una ricomparsa della sintomatologia.
Alcuni studi mostrano che la sintomatologia da ernia discale, inclusi i deficit neurologici motori, possono risolversi spontaneamente o con trattamenti conservativi.
Nei 2/3 dei pazienti la risoluzione è parziale o completa in 6 mesi e il 95% dei pazienti torna alle proprie attività senza ricorrere a chirurgia. Alcuni pazienti, però presentano ancora dolore dopo 6 settimane. Nel caso di lombosciatalgia, dopo 6 mesi solo il 40% dei pazienti guarisce.
CHE TIPO DI DOLORE PROVOCA L’ERNIA DEL DISCO?
Il dolore da ernia è, spesso, di tipo misto. Da una parte vi è la componente NOCICETTIVA dovuta alla lesione del legamento longitudinale, dall’altra vi è la componente NEUROPATICA che, invece, origina dalla compressione del nervo.
La differenza di questi due meccanismi di dolore è che il primo, il DOLORE NOCICETTIVO, si riferisce lungo tutta la colonna a partire dalla zona da cui origina, il secondo, il DOLORE NEUROPATICO invece, si irradia nella zona di innervazione della radice. Per questo motivo la localizzazione della sintomatologia permette di identificare la radice colpita.
Le caratteristiche del dolore neuropatico sono:
- SENSAZIONE DI SCOSSA ELETTRICA, DOLORE LANCINANTE;
- PARESTESIE;
- BRUCIORE O ESTREMO FREDDO.
Poiché molto spesso il dolore neuropatico è associato a lombalgia si tende a curarlo con paracetamolo, antiinfiammatori FANS o oppioidi. Spesso, però i risultati di questa cura farmacologica sono scarsi o nulli in quanto non risulta essere quella adeguata.
È stato dimostrato essere più efficace la somministrazione degli analoghi per il recettore del GABA, uno dei più importanti neurotrasmettitori inibitori nel sistema nervoso centrale dei vertebrati.
COME FARE DIAGNOSI?
Per fare diagnosi è necessario, innanzitutto, rivolgersi ad un medico specialista della colonna vertebrale.
Nel caso dell’ernia del disco la clinica è di grande aiuto: ad esempio nell’ernia tipica di L5/S1 il dolore viene riferito nella zona del gluteo, coscia posteriore e polpaccio. Vi può essere una sensibilità alterata sul dorso dell’alluce, collo piede e parestesie in queste zone. Se c’è ipostenia, si osserva la caduta del piede nella marcia sui talloni o, nei casi più gravi, dell’alluce e delle dita del piede. I pazienti riferiscono infatti frequenti “storte del piede”. Nella radicolopatia di S1 oltre al dolore al gluteo e al polpaccio si manifesta dolore plantare. Vi possono essere parestesie sul lato esterno del piede. La forza è meno alterata e, in genere, si manifesta un cedimento del tallone durante la marcia sulle punte.
Le radicolopatie lombari superiori sono caratterizzate da dolore nella parte anteriore della coscia e nel ginocchio. Un altro segnale è la “claudicatio intermittens” in cui il cammino per brevi tratti evoca dolori neuropatici e parestesie nelle gambe e nei glutei.
Di grande aiuto sono gli esami diagnostici. Inizialmente, quello più utilizzato era la radiografia. Ad oggi sappiamo che l’RX è molto poco precisa per la diagnosi di discopatia. La TC, invece, consente di esplorare adeguatamente sia disco che radici anche se può risultare poco precisa in casi precoci. Tuttavia, il miglior modo per studiare le radicolopatie e fare diagnosi di ernia del disco è la Risonanza Magnetica (RM).
TEST CLINICI
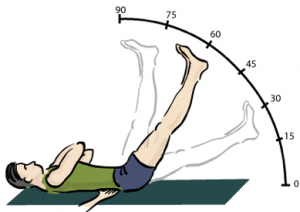 Quando il disco comprime la radice si evoca dolore con ogni movimento che provoca l’allungamento del nervo. I test che vengono effettuati sono il LASEGUE (paziente supino) e WASSERMAN (paziente prono). Queste manovre provocano un dolore da stiramento con conseguente attività riflessa dei muscoli paraspinali al fine di accorciare la radice.
Quando il disco comprime la radice si evoca dolore con ogni movimento che provoca l’allungamento del nervo. I test che vengono effettuati sono il LASEGUE (paziente supino) e WASSERMAN (paziente prono). Queste manovre provocano un dolore da stiramento con conseguente attività riflessa dei muscoli paraspinali al fine di accorciare la radice.
Il Test di Lasegue, di solito, è positivo tra i 30° e i 60° nelle radicolopatie L4-L5 e di S1 e consiste nel sollevamento dell’arto inferire a ginocchio esteso. Nei casi più gravi è positiva anche la manovra crociata.
Il Test di Wasserman, invece, è positivo nelle radicolopatie lombari superiori e consiste in una flessione della gamba sulla coscia, con comparsa o accentuazione del dolore radicolare.
COME TRATTARE LA LOMBALGIA O LOMBOSCIATALGIA DA ERNIA DISCALE?
L’ernia del disco spesso è associata a lombalgia e a dolore neuropatico. In una prima fase è necessario ricorrere ad una adeguata terapia farmacologica e non è inoltre da escludere l’utilizzo di terapie fisiche a scopo antalgico e decontratturante, cercando di rilassare la muscolatura del tratto lombare la cui contrattura genera dolore e limitazione nei movimenti.
Il mal di schiena è comunque sintomo che la nostra schiena non sta in forma.
È assolutamente sconsigliato mettersi a letto: la nostra schiena è fatta per muoversi e non per stare ferma. La posizione seduta non è consigliata, non è così naturale e non siamo fatti per stare seduti: soffoca i muscoli e i dischi interverterbrali. È importante cercare di mantenere posture corrette e cambiare spesso posizione cercando di rompere quel circolo vizioso che genera un continuo innesco del meccanismo doloroso. È importante rivolgersi ad un fisioterapista esperto di patologie vertebrali, che può fornire consigli al paziente e mettere in atto delle strategie terapeutiche efficaci.
Una delle tecniche più utilizzate è sicuramente il “Metodo Mezieres”.
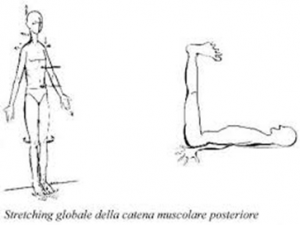
Lo scopo di questo metodo è di ottenere un allungamento decompensato della catena cinetica posteriore, cercando di ricreare lo spazio tra i dischi intervertebrali riducendo, così, la pressione del disco sul nervo.
Prevede il mantenimento di posture di diversa difficoltà ed intensità, associate ad una respirazione costante e prolungata.
È opportuno, quindi, definire un protocollo personalizzato adatto alla condizione clinica del paziente, all’età, ai compensi posturali messi in atto e all’obiettivo prefisso.
È fondamentale NON evocare un dolore conosciuto dal paziente o per il quale c’è terapia e NON scatenare fenomeni di irradiazione sull’arto inferiore analoghi a quelli riferiti dal paziente.
Un altro approccio è quello “SEAS”: questo prevede una serie di esercizi attivi da parte del paziente che posso essere suddivisi in:
- ESERCIZI DI STIRAMENTO ED ANTALGICI;
- ESERCIZI DI MOBILIZZAZIONE;
- ESERCIZI DI RINFORZO.
…E LA CHIRURGIA?
 Se le terapie conservative non hanno avuto successo, se la sintomatologia persiste oltre il mese e se sono presenti dei deficit sensitivo-motori con andamento progressivo allora si ricorre alla chirurgia.
Se le terapie conservative non hanno avuto successo, se la sintomatologia persiste oltre il mese e se sono presenti dei deficit sensitivo-motori con andamento progressivo allora si ricorre alla chirurgia.
L’intervento chirurgico diventa fondamentale quando il deficit motorio è grave o si ha una paresi dei muscoli, ed ha il vantaggio di una riduzione rapida del dolore.
Permette, infatti, di liberare i fasci nervosi compressi, asportando l’ernia ed eventuali frammenti. A volte, però, la scomparsa del dolore neuropatico non è immediata. Dopo l’intervento è importante proseguire con la riabilitazione dopo almeno 30 giorni con l’obiettivo di favorire la riduzione del dolore, il recupero funzionale della colonna e delle parti colpite da eventuali deficit motori, limitare la cronicizzazione dei sintomi ed evitare le recidive.
L’intervento di per sé è sicuro ma possono esserci le complicanze proprie di ogni intervento chirurgico. A tal proposito è fondamentale rivolgersi ad un chirurgo esperto di patologie vertebrali, specializzato e con una buona esperienza.
